今号から6回にわたり、地域包括ケアにおける連携・機能分化をテーマに執筆することとなりました。ただし、診療報酬や経営戦略の側面から人材育成の課題やエンドオブライフの問題まで複雑な要素が絡みあうテーマであること、一つの事例が他の地域には必ずしも当てはまらないことなどから、各号で関連性が見出しにくいこともあるかもしれません。できるだけ、実践している具体例を盛り込みつつも、少し広い視野での考え方も示していけたらと考えています。

急性期病院との連携戦略
第1回では、筆者の所属する医療機関がある熊本県の医療機関をもとに、機能分化の経営戦略についてみていきます。熊本というと地域連携や機能分化が進んでいる地域というイメージがあるかと思います。その成功要因も、大学医局のつながり、一部の有名病院・院長の力、医師会の影響力など、いろいろ言われています。実際は一つの事象が主要因で今があるのではなく、さまざまなことが混じりあいながら作られてきた、というのが事実でしょう。ですから、どうしてそれが実現できたのか、ということを普遍化して他の地域に活かすことは難しいのですが、現状を知ることであるべき姿の参考事例にはなると思います。
熊本の地域連携のイメージが強いことの理由の一つに、熊本市内に集中した急性期病院と、近隣にある病院の連携があげられます。市内にいくつか基幹となる急性期病院があり、その病院と非常に密に患者さんを紹介している後方支援病院があります。例えば、済生会熊本病院と平成とうや病院、国立熊本医療センターと青磁野リハビリテーション病院、熊本赤十字病院と熊本託麻台リハビリテーション病院、KKR熊本中央病院と熊本第一病院などです(図)。
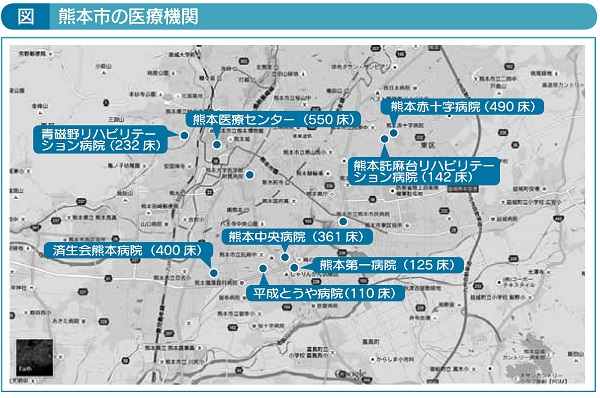
もちろん、それぞれの医療機関がそことだけ繋がっているのではなく、他施設とも連携しているのですが、とくに結びつきが強い傾向にある関係です。急性期病院と定期的なカンファレンスをやっていたり、頻回な患者紹介のなかで、ほぼ”つうかあの仲“が築けています。運営主体は違うのですが、まるで同一法人の本院と分院のような関係性ができています。急性期を脱したら転院し、回復期治療を施し退院してもらう。もし、急性増悪した場合には急性期病院に再入院させる。相互に「有無を言わさず受け入れる」信頼の土壌ができているので、後方支援病院は何でも引き受けるし、何かあれば急性期病院も再入院をすぐに受け入れます。ベッドがありません、循環器疾患がある患者さんは受けられません、事前の家族面談が必要です、投薬情報が不足しています、などといった煩わしいやり取りは「受けるか受けないか」の判断材料にならず「まず受けることが前提」の関係性ができています。
こうした状況をあらゆる地域で作れるわけではありません。例えば、筆者が経営アドバイザーをしている沖縄県の中部医療圏では、基幹となる急性期病院が3施設ありますが、それに対する後方支援病院が圧倒的に足りていません。そのため、後方支援病院側が患者さんをセレクトしやすい環境です。経営のことを考えると、医療リスクや支払いリスクが低い患者さんを優先的に診たほうがいいに決まっています。それが良いとか悪いとかではなく、環境に応じて戦略のあり方も変わってくるのです。熊本のようなサテライト病院を作りたいと思い、周辺の医療機関巡りもしましたが、既存の病床数ではどこの病院もいっぱいで、一つの急性期病院とだけパイプを太くしていくことは、今のところ受け入れられませんでした。

地方における機能分化
先述の熊本の関係性が唯一の正解かと言われると、そうではありません。熊本県内でも少し市内から離れると状況が一変します。筆者の所属する谷田病院は熊本市内から車で40分ほどかかる場所にあります。先の後方支援病院はすべて市内にあり、急性期病院から5分、10分の距離ですので、その差は歴然です。当院が同じ戦略をとるべきでないことは明白です。当院で入院する患者さんの半数以上は、急性期病院から転院してくるポストアキュートではなく、地域のかかりつけ患者さんの急性増悪であるサブアキュートです。
また、連携する急性期病院も多寡はありますが、複数の市内の急性期病院から紹介されます。一つの軸といえば「地域の患者さん」ということになります。この地域の患者さんが何かあれば来院し、必要であれば市内の急性期病院に紹介し急性期や高度医療を提供してもらう。急性期を脱したら、また戻ってきてもらい、安定したら在宅や施設に退院してもらう機能を提供しています。市内の後方支援病院とは患者さんの流れも違いますし、病期においても回復期に限らず、慢性期やその後の通院、在宅まで診ている点が異なります。
対象地域が熊本でなく東京のような大都会だとしたら、人口密度が圧倒的に高いので距離的にはぐっと縮まります。病院の目の前にある高層マンション数棟で小さな市町村並みの人口になるのですから、半径2〜3キロであらゆる層の症例が発生します。こうしたところでは、在宅専門診療所とか、健診専門、消化器専門、乳がん専門など診療分野を特化しても十分にやっていけます。そうした限定特化した機能の医療機関を複数もつことで効率化していく戦略も可能でしょう。良いとか悪いではなく、このように選択と集中することが戦略なのだと思います。

地方医療と集中化のジレンマ
さて、ここで少し視点を変えて考えてもらいたい点を提示します。病床機能報告や地域医療ビジョンなどの政策で、各地域で病床数を削減することは必至でしょう。熊本県でも当院がある上益城医療圏が熊本市の医療圏と統合し、地方から病床数が減っていくことが既定路線となっています。人口が集まる地域で一部の機能に特化した方が、効率化が図られ利益額も高くなることは確かでしょう。しかし、医療の機能が中心部に集まるということは、住み慣れた地域から医療がなくなっていくことを意味します。市内で急性期も回復期も診ることになると、その間、地方に残された家族は”市内通い“をしないと、これまで毎日一緒にいた親と会えなくなります。最初の数回はできたとしても、何週間にもなると難しいでしょう。結局、通いきれず、顔を見ない時間が増え、親がいない生活時間が増えていきます。そうなると、元の親がいる生活、しかも今度は病気を抱えた親と共にある生活に戻ることを躊躇する気持ちが生じないとは言い切れません。病気になったら住み慣れた町を離れて市内通院、入院になったら家族と離散、こんな地方が日本中に増えることは幸せなことでしょうか。
では、どこまでの医療を地域に残すのか。がんの放射線治療や低出生の新生児まで生活圏で対応すべきなのか。もちろん、生活圏にあった方が便利であることは事実でしょう。しかし、それを満たすには莫大な費用が必要になってしまいます。また「ここまでの医療は残したい」と決めたとしても、それを提供する医療スタッフが集まらなければ絵に描いた餅にすぎません。このように唯一無二の正解がないなか、日本中の地域ごとになんらかの解を定め、それに向けて各医療機関が戦略を立て、患者連携や人集めなど経営をしていくことが求められています。
※ この記事は月刊誌「WAM」平成28年4月号に掲載された記事を一部編集したものです。
月刊誌「WAM」最新号の購読をご希望の方は次のいずれかのリンクからお申込みください。