���H����݂�n���P�A�ɂ�����
�A�g�E�@�\����
�@�S6��ɓn���āA���H��荞�݂A�n���P�A�ɂ�����A�g�E�@�\�����ɂ��Ă��͂����܂��B
�����M��
�����Ö@�l�J�c��@�J�c�a�@�@���������@���� ���u�@��

�މ@�x�����Z���n��A�g�̎��̓_��
�@�ŏI��ł͒n��A�g�Ɋւ���o�c�I�ȑ��ʂɂ��Ă݂Ă����B�܂��́A�f�Õ�V��ǂ̂悤�ɒn��A�g���]������Ă���̂��l���Ă݂�B�n��A�g�p�X��]�������f�Õ�V�ł���u�n��A�g�f�Ìv��Ǘ����v�����߂Ăł����͕̂���18�N�x����ł���B��������5��̉�����o�āA���]�Ȑ܂��Ȃ��������28�N�x����ŘA�g�Ɋւ���f�Õ�V�͈��̌`����܂����̂ł͂Ȃ����낤���B
�@���̉���őމ@�h�����g���Z����މ@�h�x���g���Z�Ƃ������̂Ƀ��j���[�A�������_���̗v�����݂�ƁA�މ@�x���E�n��A�g�ɋ��߂��Ă��邠������킩��i�}�\�j�B
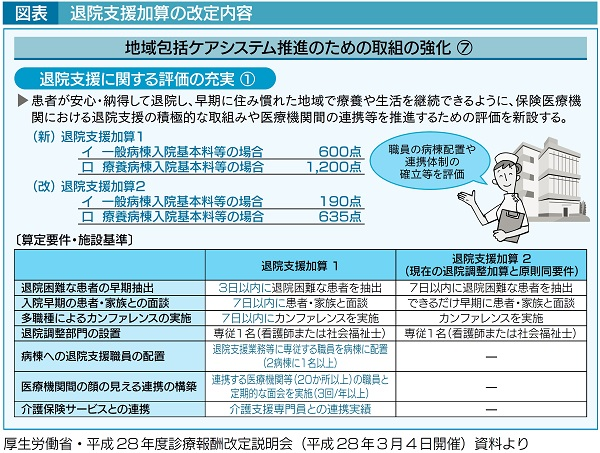
�܂��͎{�݊�ƂȂ��Ă���l�I�����ɂ��ẮA��ʉ��Z�ł���P��͂���ɂ͇@�މ@��������i������n��A�g���j�ɐ�]��1���ɉ����A�A�Q�a���܂ŒS���\�ȑމ@�x���Ɩ��ɐ�]����҂��P���z�u���Ȃ���Ȃ�Ȃ��B�l���z�u�̖��ɂȂ�ƁA���Z�_�������Ńy�C����̂��A�Ƃ����_����ɋc�_�����B�{���͕a�@�@�\�ɂƂ��ĕK�v�Ȃ�A�l�ނ�z�u���ׂ��ł���u���v�͌ォ����Ă�����́v�ƁA�i�D�悭���������Ƃ��낾���A���ۂɌo�c���闧�ꂩ�炷��ƁA�X�̓_���̎��x���l��������Ȃ��̂������ł��낤�B�@�̐l�ނ͒n��A�g�S�̂̐��тł݂�Ƃ��āA�A�̐l�����̐l����y�C����̂��B�N���R�O�O���~�A��25���~�̎��v��މ@�x�����Z�P�i��ʕa���U�O�O�_�j�œ��悤�Ƃ���ƌ�42
���̎Z�肪�K�v�ɂȂ�B�Q�a���ŏT�ɖ�10�����x�̑މ@���҂Ɋ֗^�ł��邩�ǂ����B������x�̉�]��������a�@�ł���Ή��Z�_�������Ńy�C�����邱�Ƃ͕s�\�ł͂Ȃ��B�������A�×{�a���̏ꍇ�͂P�Q�O�O�_�Ɠ_���͔{�ɂȂ邪�A2�a���ŏT�ɖ�5���̑މ@���҂Ɋ֗^���邱�Ƃ��K�v�ƂȂ�A���Ȃ荂��]�ȉ^�c�ɂȂ�B�����I�ɂ͒B���ł���a�@�͏��Ȃ��̂ł͂Ȃ����낤���B
�@���ɁA�ǂ̂悤�ȉ^�p�t���[�����߂��Ă��邩���݂Ă����B�܂��̓J���t�@�����X�ɂ��Ăł���B�މ@����Ȋ��҂����3���ȓ��ɃX�N���[�j���O���A7���ȓ��Ɋ��ҁE�Ƒ��Ƃ̃J���t�@�����X�A���E��Ƃ̃J���t�@�����X�̎��{���v���ƂȂ��Ă���B�X�N���[�j���O�����{����̂́A�a���Ō�t�i�t���������͎����S���j�A�A�g���̐�]�ҁi�O�q�̇@�j�A�a����]�ҁi���A�j�A�����ł��낤�B�N������Ă����Ȃ����A���f�҂̊�ꂷ�邽�߂ɂ��A���s�����Ƃ��킩��₷���Ǝv����B7���ȓ��̊��ҁE�Ƒ��Ƃ̃J���t�@�����X�ɂ��ẮA�}�����a�@�ł͕��ύ݉@������10���O��̂Ƃ�������Ȃ��Ȃ��A���@���̐����̍ۂɑމ@�̃S�[���ݒ���������̂��A�ł������I�ł��낤�B���̒Z���ԂɊ��ҁE�Ƒ����ēx�W�߂悤�Ǝv���Ɓh�S����{�g�͕s�\�ɂȂ肩�˂Ȃ��B���E��J���t�@�����X�����̓s�x���߂�������͎̂�Ԃ������肷����B�厡��͊��҂���ɉ����ĕς��Ƃ��Ă��A���̃`�[�������o�[�͕a���S���Ȃǂ�݂��āA�T1����x�̒���c�����{����ƃX���[�Y�ł��낤�B

���̑��̓_���ŋ��߂���A�g�̐�
�@�މ@�x�����Z�����ɂ����̐����\�z���������ŁA����ɒn��A�g�Ɋւ���f�Õ�V���m�F���邱�ƂŁA����ׂ��p����������B�܂��A���@����̃X�N���[�j���O�ɂ��Ắu�����]�����Z�i���@��1��P�O�O�_�j�v������B����҂̊�{�I�ȓ��퐶���\�́A�F�m�@�\�A�ӗ~���𑍍��I�ɕ]�����邱�Ƃ��K�v�Ƃ����B�މ@�x�����Z��3���ȓ��̃X�N���[�j���O���ڂ�F�m�ǃP�A���Z�i����28�N�x����ŐV�݁j�̃X�N���[�j���O���ڂȂǂ����ׂĐ��荞�݁A���@���ɕK�v�ȃ`�F�b�N�����ׂ��ł��낤�B
�@���ɁA�@�O�Ƃ̂����ɂ��ẮA���@���ɃP�A�}�l�W���[�Ə�L�����邱�ƂŁu���x���A�g�w�����i�S�O�O�_�j�v����@��2��܂ŎZ��ł���B���ی��̐V�K�\����ύX�ɂ��Ă̓|�X�g�A�L���[�g�̕a�@�����̎d���ł͂Ȃ��A�}�����a�@���瓮���o�����Ƃł�葁���Ɍ��ʂ������A�}�����`�������܂ł̑S�̂̍݉@�������X���������邱�ƂɂȂ���B�Ȃ��A���̓_���̈��ȏ�̎Z�茏�����މ@�x�����Z�P�̓͏o�v���ɂ��Ȃ��Ă���B����x���a�@��f�Ï��̈�t�A�Ō�t�ȂLj�Î҂��������J���t�@�����X������u�މ@�������w�����i�P�F�P�T�O�O�_�A�X�O�O�_�A�Q�F�S�O�O�_�j�v���Z��ł���B�J���t�@�����X�ɎQ�������E���l�����ɂ��Z��_�����قȂ�̂ŁA�ڍׂ��m�F���Ȃ���Z��ɂȂ������B
�@���@����މ@��ɉ@���̈�ÃX�^�b�t���O�ɏo���ꍇ�̓_�����݂����Ă���B�u�މ@�O�K��w�����i�T�W�O�_�j�v�͑މ@�O�Ɋ��҂���̉ƂɖK�₵�āA���҂��Ƃɖ߂�����̏��邱�ƂŁA���@���ɕK�v�Ȏw���ɂȂ��邱�Ƃ��]������Ă���B�މ@��ɖK�₷��ꍇ�ɂ́u�މ@��K��w�����i�T�W�O�_�j�v������A����ɖK��Ō�X�e�[�V�����ƘA�g���邱�ƂŁu�K��Ō쓯�s���Z�i20�_�j�v���lj������B�މ@��ɂ���������Ɖ�����邱�ƂŁA�ē��@�����炵�Ă������Ƃ��v������Ă���B
�@��Öʂ̘A�g�ɂ����Ă͒n��A�g�p�X���މ@�x�����Z�P�ւ̉��Z�Ƃ��āu�n��A�g�f�Ìv����Z�i�R�O�O�_�j�v���݂���ꂽ�B����܂ł̂悤�ɑ�ڍ���]�����Ȃǎ��a�����肳��Ă��Ȃ��̂ŁA�n�悮��݂ň�Â̕W�������ł��Ă���̈悩��Z��ɂȂ��Ă��������B���������A�މ@�x����n��A�g�Ɋ֘A����f�Õ�V���Z�肵�Ă����A�n��A�g���͎��v����ɂ��邱�Ƃ��ł���B�A�g���̐l�ނ���������邱�Ƃɔے�I�ȊǗ��҂ɑ��ẮA��������Ƃ��̂��Ƃ�`���Đl�����[�����Ă��������B

�����Ƒ����鑼��Ë@�ւƂ̃J���t�@�����X
�@���āA�O�q�܂ł̐f�Õ�V�ɕK�v�Ȃ�����n��ƍs���Ă����A�����Ɛړ_�������Ă����͂��ł���B���������ړ_�������Ă����ƁA���݂��̈�Ë@�ւ̋��݂��݂��`���A���X���[�Y�Ȋ��҂���̏Љ�ɂȂ����Ă����͂����B�މ@�x�����Z�P�̎{�݊�ŁA20�ȏ�̈�Ë@�ւ��쎖�Ǝ҂Ƃ��ꂼ��N�ɂR��ȏ�̖ʉ���߂��Ă���B���ς���ƍŒ�ł��T�ɂP��ȏ�Ƃ������ƂɂȂ邪�A���ʂɖʉ�𑝂₵�Ă����Ƃ������́A��������Ƃ������҂���̏��₨�݂��̑g�D�Ƃ��Ă̏�������肵�Ă���A���̂��炢�̖ʉ�͒B�����Ă�����̂ł���B���̉�����Ȃ��Ƃ������Ƃ́A�܂��܂��t�b�g���[�N�y���A�n��̈�Ë@�ւ�{�݂Ƃ̂���肪�ł��Ă��Ȃ��A�Ƃ������Ƃł��낤�B�������A��\�҂��\�h�K�������悤�Ȓi�K�͐��N�O�ɉ߂��Ă���B����̓I�ȏ��̂����̂��߂̖K��𑁁X�Ɏn�߂����i����͖{�A�ڂ̑�Q�A�R��ڂ��Q�Ɓj�B
�@����܂łU��̘A�ڂŒn��A�g�Ɋւ��邠��ׂ��p�⎖������`�����Ă����B�o�c�헪����l�ވ琬��`�[����Â̂���ׂ��_�ȂǁA���L�����`���ł������Ǝv���B����������悤�ɂł��邾����̎�����`����悤�ɐS���������肾�B�������A��̎���ɂȂ�Ȃ�قǁA���悢���������X�ɐ��܂�Ă�����̂ł���B���ۂɁA���̌��e�����M���Ă���T�J���̊ԂɁA�M�҂̈�Ë@�ւł����e�ɏ����Ă��Ȃ��V�������g�݂������i��ł���B���������g���C�A���h�G���[��ςݏd�˂āA�e�n��̘A�g���i�݁A�n���P�A�V�X�e�����\�z����Ă����̂ł��낤�B
���@���̋L���͌������u�v�`�l�v�����Q�W�N�X�����Ɍf�ڂ��ꂽ�L�����ꕔ�ҏW�������̂ł��B
�������u�v�`�l�v�ŐV���̍w�ǂ�����]�̕��͎��̂����ꂩ�̃����N���炨�\���݂��������B