��P��F�|�C���g�͉���e�[�}�ɉ������f�Â��s���邩
�@2024�i�ߘa6�j�N�x����́A�ߔN�܂�ɂ݂�啝�ȉ���ł͂Ȃ������ł��傤���B��ʕa���p�̏d�Ǔx�A��ÁE�Ō�K�v�x�̌��i���Ƌ}������ʓ��@��1�ɂ����镽�ύ݉@�����̒Z�k�͖���̂��Ƃł����A�x�[�X�A�b�v�]�����A�n����Õa�����@���̐V�݂�n�r���E�h�{�E���o�֘A�̉��Z�V�݂ȂǁA����ɂ킽�����ƂȂ�܂����B
�@�{�A�ڂł͈�Ë@�����ɁA����̉����������Ă����܂��B����ł́A�����J���Ȃ����Ë@�ււ̃��b�Z�[�W��ǂ݉����A����̑S�̑����݂Ă����܂��B

��������̓���
�@ ���b�Z�[�W���̋���������e
�@����̉���ł́A���E��Q�Ҏ{�݂Ƃ̘A�g��n�r���e�[�V�����A�h�{����o�Ɋւ���v������Z�̐V�݂������܂܂�Ă��܂��B
�@2024�i�ߘa6�j�N�x����Ɍ������c�_�������Љ�ی���Ë��c��ŃX�^�[�g����O�ɁA��싋�t��ȉ�Ƃ̈ӌ������2023�N3�`5���ɊJ�Â���܂����B���̈ӌ�������ł̃e�[�}���A�ꕔ�������Ă��Љ�܂��B
1.�@�n���P�A�V�X�e���̂���Ȃ鐄�i�̂��߂̈�ÁE���E��Q�T�[�r�X�̘A�g
2.�@���n�r���e�[�V�����E���o�E�h�{
3.�@�v���ғ��̍���҂ɑΉ������}�������@���
4.�@����Ҏ{�݁E��Q�Ҏ{�ݓ��ɂ�������
5.�@�F�m��
6.�@�l���̍ŏI�i�K�ɂ������ÁE���@�@�@�@�@�@�@��
�@�ӌ�������̃e�[�}���݂�ƁA2024�i�ߘa6�j�N�x�f�Õ�V����̓�����͂ނ��Ƃ��ł���ł��傤�B���̃e�[�}�ɉ�������Ò��s���邩�|���ꂪ��ƌo�c�ɒ�������Ƃ����Ă��ߌ��ł͂���܂���B
�A �E���̏������P
�@������̉���̓����Ƃ��āA�������P�Ɋւ��鏉�Đf���E���@���̈����グ�ƁA�x�[�X�A�b�v�]�����̐V�݂��������܂��B2023�N12��20���Ɍ��肳�ꂽ���藦�ł́A�f�Õ�V�{0.88���̂����A�{0.61�����Ō�E������Ï]���҂̃x�[�X�A�b�v���{�̂��߂̓���I�ȑΉ��Ƃ���܂����B���藦�̑唼���A��Ï]���҂ɑ���x�[�X�A�b�v�ɏ[�Ă��邱�ƂƂȂ�܂��B
�@�x�[�X�A�b�v�]�����́A�ΏېE��̃x�[�X�A�b�v���s�����Ƃ��{�݊�̂ЂƂƂȂ��Ă��܂��B
�@�x�[�X�A�b�v�Ƃ͊�{���█���x������蓖�̓����\�A�����e�[�u���̏����ł���A�ܗ^�̃A�b�v���������ł͗v���������Ƃɂ͂Ȃ�܂���B�܂��A�x�[�X�A�b�v���s���������ł̕]�����̓͏o�ƂȂ邱�Ƃɒ��ӂ��K�v�ł��B
�@�]�����Z��ɂ������������Ƀx�[�X�A�b�v���s����Ë@�ւƂ̒����i���A����ɂ͕]�����v���ł���ΏېE��̃x�[�X�A�b�v�ɂ���āA�@���ł̒����i����������\��������܂��B�]�����Z��́A�x�[�X�A�b�v�ɂ��ΏېE��l�ނ̊m�ۂɉe�����锽�ʁA�@���̒������K�v�ƂȂ邩������܂���B

��ʕa���p�̏d�Ǔx�A��ÁE�Ō�K�v�x
�B �}������ʓ��@��1�ւ̉e��
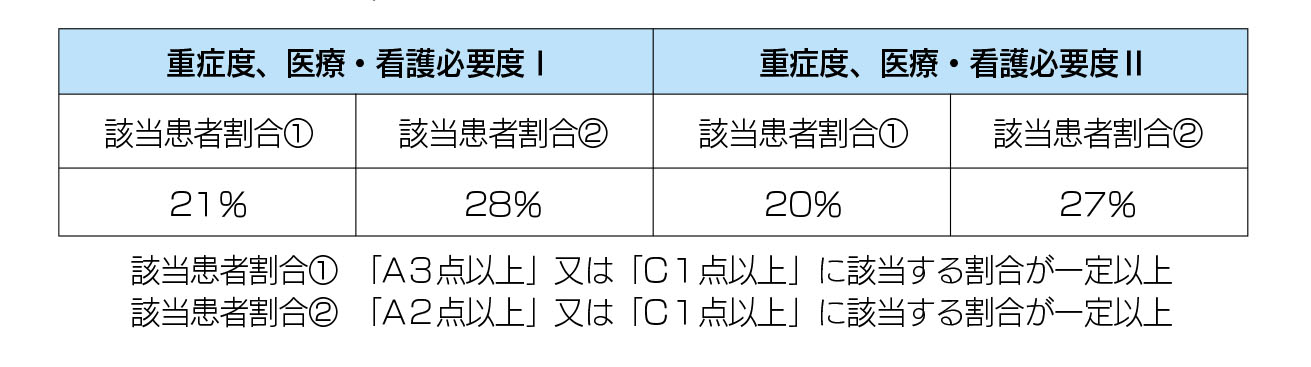
�@����̏d�Ǔx�A��ÁE�Ō�K�v�x�̉�����e�́A�}������ʓ��@��1���Z�肷�钆���a�@�ɂƂ��āA��ό��������̂ƂȂ��Ă��܂��B
�@�}������ʓ��@��1�́A����2�p�^�[���̊Y�����Ҋ��������߂��邱�ƂƂȂ�܂����B���ꂼ��̃p�^�[���ł́A��������a���ڂ͕]���ΏۊO�Ƃ���܂����B
�@���ۂɒ����a�@�̂Ȃ��ɂ́A�a���ڂ̕]���ΏۊO���ŁA�}������ʓ��@��1�̈ێ����������Ƃ̐�������܂��B����肶���ƁA�����a�@�𒆐S�Ƃ����}������ʓ��@��1�ւ̒��ߕt�������܂��Ă��܂��B
�\�P
�n����Õa�����@���Ƃ͂ǂ̂悤�ȓ��@����
�@�}������ʓ��@��1���ێ��ł��Ȃ��Ȃ����ꍇ�ɁA���Ɍ��ƂȂ���@���Ƃ��āA�V�݂��ꂽ�n����Õa�����@���i3050�_�^�P��������A90�����x�j���������܂��B��Ȏ{�݊�́A���Ō�z�u10��1�ȏ�A�����@��ʕa������̓]��5�������A�����ύ݉@����21���ȓ��A���ݑ�A��8���ȏ�A���^���탊�n�r���e�[�V����������͂��o�Ă���A���~�}�������ҁE�~�}���ҘA�g�������i�V�݁j�Z�芳�ғ���15���ȏ�A�Ȃǂł��B�����̎{�݊����A�}������ʓ��@��1�����ɂ��A�n���P�A�a���������������������N�̓��@���̂悤�Ɋ����܂��B
�@�������A���@��ʕa������̓]�����Ҋ�������������Ă��邱�Ƃ���A���@��ʕa������̓]���ʼnғ������グ��A�Ƃ������g�����͂ł��܂���B�~�}���������Ҋ��������߂���_������A�u��������v���܂߂��a���ւ̒��ړ�����]�����Ă���̂ł��B���ۂɁA�v���̈�ł���~�}���ҘA�g�������̎Z��Ƃ́A�u��������v���s�������҂��w���܂��B
�@�܂��A�V�݂̋��͑Ώێ{�ݓ����ғ��@���Z�i���͈�Ë@�ւ����{�ݓ��̓����҂���@�������ꍇ�ɎZ��j���ʓr�Z��ł��邱�Ƃ���A���{�݂��Q�Ҏ{�ݓ�����̊��Ҏ�������҂���܂��B
�@2023�N�ɍs��ꂽ�����Љ�ی���Ë��c��ɂ����āA�}������ʓ��@��1�ł́A�d�Ǔx�A��ÁE�Ō�K�v�x�̊Y�����Ҋ����ɂ����āA�u�~�}������̓��@�v�́A���@�����ł͍���҂قNJ����������Ȃ��Ă���Ƃ����f�[�^��������܂����B
�@�����J���Ȃ́A�}������ʓ��@��{�����Z�肷��悤�ȕa���ł͂Ȃ��A�n����Õa�����@���Ȃǂō���҂̓��@������A���n�r�����s���ݑ�ɋA�����Ƃ����߂Ă���̂ł��B����́A�}������ʓ��@��1���ێ��ł��Ȃ��Ȃ��������a�@�ɑ���A�����J���Ȃ���a���]���𑣂����b�Z�[�W�ł͂Ȃ��ł��傤���B

���@���ʑ��Ɂu�ӎv����x���v�A�u�g�̓I�S���ŏ����v���lj�
�@������̓��e���A��싋�t��ȉ�Ƃ̈ӌ�������̃e�[�}�ɉ�����������e�ł��B�]���̂T��ł�����@�f�Ìv��A�@�������h�~��A��È��S�Ǘ��̐��A���A�h�{�Ǘ��̐��ɉ����A�ӎv����x���Ɛg�̓I�S���ŏ������lj�����V��Ƃ���܂����B2012�N�x�f�Õ�V����ȗ��̂T��ւ̒lj��ł��B
�@�g�̓I�S���ŏ����ɂ��Ă͗×{�a�����ł͂��łɗv��������Ă��܂����A�������ł́A������Ȃ��ꍇ�ɓ��@�������Z�i1���ɂ�40�_���Z�j�����_�������ł��B

��Âc�w�@�`�}�C�i�ی��ؕ��y�ւ���Ȃ�]���V��
�@��Âc�w�Ɋւ��������A�������̑傫�ȓ����̈�ł��B������{������6���Ɍ��|���ƂȂ����̂��A�d�q�J���e�։�����e�f�����鎞�ԓI�ȗ]�T���m�ۂ��邱�Ƃ����R�ł����B
�@���̊ԁA���́A�I�����C�����i�m�F�����͂��߂Ƃ����Âc�w�̐��i�{���i�߂Ă��܂����B����̉���ł́A���������{�������ɐ��i���邽�߂̕]�����V�݂���܂����B����V�݂��ꂽ��Âc�w���i�̐��������Z�́A�d�q����Ⳃ̔��s�̐���}�C�i���o�[�J�[�h�̌��N�ی��i�}�C�i�ی��j���p�̎��ѓ����{�݊�ƂȂ��Ă��܂��B����ɁA��Ï��E�V�X�e����Ր����̐��[�����Z�́A�_���͈����������܂������A��Ï��擾���Z�Ƃ��Čp������邱�ƂƂȂ�܂����B
�@�������A���������_���́A�}�C�i�ی��ւ̓����͊�{�f�×��ɓ������Ă����ł��傤�B�͏o�E�Z�肷��ۂ́A�P��I�Ȏ������ł͂Ȃ��ƈӎ�����K�v�����肻���ł��B
�@����́A�f�Õ�V����̃e�[�}�𒆐S�ɉ�����e�����Љ�܂����B���@�̕�����������̃e�[�}�ɂ����ɋ߂Â����邩���A�����̃|�C���g�ƂȂ��Ă���ł��傤�B����ȍ~�́A�ڍׂɉ�����e��[�@�肵�Ă����܂��B
���@���̋L���͌������u�v�`�l�v�Q�O�Q�S�N�S�����Ɍf�ڂ��ꂽ�L�����ꕔ�ҏW�������̂ł��B
�������u�v�`�l�v�ŐV���̍w�ǂ�����]�̕��͎��̂����ꂩ�̃����N���炨�\���݂��������B